2019.11.3 sun『ジネコ妊活セミナーin熊本』(くまもと森都心プラザ)を開催しました!

レポート 妊活
2019.11.3 sun『ジネコ妊活セミナーin熊本』(くまもと森都心プラザ)を開催しました!
今回はセミナー第二部のART女性クリニック小山伸夫先生の講演についてレポートします。
「令和時代の生殖医療」
1:不妊症の定義と原因
不妊症の定義は、子どもを望んで通常の夫婦生活をしているのにも関わらず1年経っても妊娠しないことを言います。以前は2年でしたが、晩婚化の流れから1年経っても妊娠しない場合を不妊症とし、早めに専門施設での受診をおすすめしています。不妊症の主な要因は、男性因子が32%、女性の卵管因子が20%、排卵障害が20%、着床障害が17%。抗精子抗体や子宮筋腫の場所や大きさ、チョコレート嚢胞も不妊の原因となります。
2:治療開始の準備
不妊症の治療は、検査から始まります。妊娠初期に風疹にかかると胎児の奇形が発生しやすいので、風疹の抗体がない患者さんにはワクチン接種し、2ヶ月間の避妊のあとに不妊治療を開始します。他にも基本的なものとして子宮頸がん、卵巣がん検診をし、程度によってはガン治療を優先することもあります。
次に、月経周期ごとの検査について説明します。月経周期と関連するのが基礎体温で、低温層が卵胞期、低温層から高温層に移るときが排卵期、高温層が黄体期と変化し、その時期に応じた検査があります。
卵胞期:黄体化ホルモン、卵胞刺激ホルモン、プロラクチン、甲状腺ホルモンの測定と、子宮卵管造影で卵管が通っているか、子宮の形態異状の有無などを調べます。
排卵期:性交後12時間前後に来院して精子が子宮に入っているかを調べるフーナーテスト。精液検査はよくてテストの結果が悪い場合は抗精子抗体を疑います。
黄体期:高温層7日目に採血。着床を助ける黄体ホルモン値と卵胞ホルモン値を測定します。
月経周期に左右されない検査は、クラミジア抗体検査、精子不動化抗体(抗精子抗体)、卵巣内の卵子の数を調べて卵巣予備能を測る抗ミュラー管ホルモン検査。当院では、多くの患者さんにこの検査を受けてもらっています。
3:不妊治療の流れ
事前の検査で大きな問題が見つかった場合は、その治療や手術等を優先しますが、異常がない、原因不明、軽度な不妊原因の患者さんは必要に応じて治療をしながら、同時にステップアップ治療を行います。
タイミング療法:女性の年齢35歳以下ならタイミング療法から始めます。月経周期が正常なら基礎体温で排卵のタイミングを予測します。病院では経膣超音波検査で卵胞の発育を確認。およそ18mmあれば排卵が近いと判断します。ホルモン検査では尿中のLH値や血中尿中のエストラジオール卵胞ホルモンを測定し、排卵を予測された日にタイミングをとります。
人工授精:タイミング療法6周期の次は人工授精。適用は精子の数が少ない乏精子症、運動率が悪い精子無力症、射精ができない、マスターベーションでは射精できるけど性交渉で膣内射精ができない、性交自体が困難、フーナーテストの結果が悪いなど。原因不明でタイミング療法をしても結果が出なかった方も含まれます。
体外受精:人工授精を5〜6回しても妊娠成立しなければ体外受精にステップアップします。適用は女性の両方卵管閉塞などの絶対不妊ですが、どんな不妊症の方も人工授精までしても妊娠できなければ体外受精に進みます。
体外受精を行う女性の年齢は32歳から39歳がピークですが、女性の年齢が高いほど妊娠率・生産率が下がり、45歳ではほぼ0%。反対に流産率は35歳から急速に上がります。高齢の女性は時間に限りがあるので、最初から体外受精を提案する場合も多々あります。
子宮に移植する胚は、初期胚、5日間育てた胚盤胞、新鮮胚、凍結胚の4つの組み合わせが考えられますが、年齢別の妊娠率を見ると、最も成功率が高いのは凍結胚盤胞、次に新鮮胚盤胞で、新鮮初期胚と凍結初期胚はあまりよくありません。どの年齢でも凍結胚盤胞移植の成績が一番よいのですが、年齢が上がると胚盤胞まで育たない場合も多いので、そこがとても難しい問題です。
4:自然周期と調節卵巣刺激について
日本では自然という言葉のイメージから自然周期を希望する患者さんが多いのですが、なるべくたくさん卵子を採卵できたほうがいいので世界的には排卵誘発剤を用いた調節卵巣刺激を推奨しています。また、体外受精においては自然周期よりも調節卵巣刺激方法の妊娠率が高いことがデータで示されています。
主な調節卵巣刺激は以下の3つになります。
ショート法とロング法:点鼻薬スプレキュア(GnRHアゴニスト)で排卵を抑制し、排卵誘発剤のFSHやHMGを注射して卵をたくさん育てるという方法。デメリットは卵巣過剰刺激症候群(OHSS)になりやすいので、慎重に行う必要があります。
クロミッド+hMG法:注射の量が少なく、体にやさしい方法。排卵誘発剤の量が少ないのでOHSSになりにくいですが、発育する卵胞の数が少なく、クロミッドの副作用で子宮内膜が薄くなるのがデメリットです。
FSH+アンタゴニスト法:GnRHアンタゴニストというホルモン製剤で排卵を抑えます。多嚢胞卵巣症候群など卵巣が腫れやすい方に適した方法ですが、デメリットはアンタゴニストが高価だということです。
どの方法を選択するかは、卵巣予備能である抗ミュラー管ホルモン(AMH)の値で決めるのが一般的。AMH0.5以下の超低反応の方にはショート法やクロミッド+hMG法、0.5〜2の低反応の方にはショート法、2〜4の正常値の方にはロング法、4以上の過剰反応の方はGnRHアンタゴニスト法と、AMH値は最適な調節卵巣刺激方法を選択する指針になります。
5:受精卵の培養に適した
タイムラプスインキュベーター
排卵誘発剤で発育させた卵胞を経膣超音波でスキャンし、採卵時期を決めます。当院でも導入している3D経膣超音波ならより正確に卵胞を診ることができるのが特徴です。採卵した卵子に精子をふりかけて受精させる体外受精か、卵子と精子を顕微鏡下で受精させる顕微受精を行い、約5日間かけてインキュベーターという培養器の中で胚盤胞まで育てます。
培養器にも種類があり、最近の主流はタイムラプスインキュベーター。従来、観察や培養液の交換などで胚を培養器の外に出す必要がありましたが、タイムラプスインキュベーターは培養期間中一度も外に出しません。胚にとって一番のストレスは空気ですから、一度も空気に触れず良好な胚が育つ可能性が高いタイムラプスインキュベーターが推奨されています。
6:顕微受精は男性不妊の究極の治療法
乏精子症、精子不動症、精子無力症など重症の男性不妊でも、精子が1匹でも採取できれば顕微鏡下で精子を卵子に直接注入する顕微受精を行うことが可能です。精液中に精子がまったく存在しない無精子症でも精巣内から採精できれば顕微受精(ICSIまたはPIEZO-ICSI)が可能です。
ICSI:卵子の中に精子を注入する方法。卵子に針を刺して細胞質を吸引し、精子を注入します。直接注入するので受精率はよいのですが、細胞質を吸引する際のダメージやストレスがデメリットだと考えられています。
PIEZO-ICSI:針の先端に微細な振動を流し、その振動で卵子に精子を注入する方法。卵子の細胞質を吸引せずに注入できることからICSIよりもダメージが少ないとされ、受精率なども優位性が示されています。
7:反復着床不全も最近の注目に
体外受精では、40歳未満で良好な胚を4回以上移植して約80%以上が妊娠します。しかし、良好な胚を4個以上かつ3回以上移植しても妊娠しない場合は反復着床不全RIFで、不妊症の中でも難しい病態とされています。
RIFの約30%は病原菌が原因の慢性子宮内膜炎です。以前は無菌だとされていた子宮にも菌がいることが最近の研究で判明。善玉菌である乳酸菌が90%以上いれば子宮環境は良好ですが、大腸菌や連鎖球菌、マイコプラズマ、クラミジアなど病原菌がいれば着床に影響します。しかし、菌が検出されない無菌性の慢性子宮内膜炎もあるので、子宮鏡検査で子宮内腔を調べます。子宮鏡検査は月経周期8〜14日目、生理が終わった頃に外来にて実施。同時に子宮内膜ポリープ、粘膜下筋腫、子宮内腔癒着などがあれば手術が必要です。
受精卵を受け入れる免疫寛容の異常もRIFの一因。受精卵は精子と卵子が融合したものなので、女性にとって半分は他人、異物です。通常、異物は拒絶されますが、妊娠においては免疫寛容という現象で受け入れられます。拒絶される場合は採血して免疫検査でT細胞とビタミンDを調べます。
T細胞は着床の免疫寛容を担っていて、1型と2型があります。異物を拒絶する1型が多ければ着床不全、受け入れる2型が多ければ着床しやすくなります。1型が多い場合は免疫抑制剤タクロリムスを投与し、T細胞のバランスを改善させます。ビタミンDも免疫寛容と関係しているので、欠乏した患者さんはビタミンDを服用します。
8:流産を防ぐ目的の着床前遺伝子診断
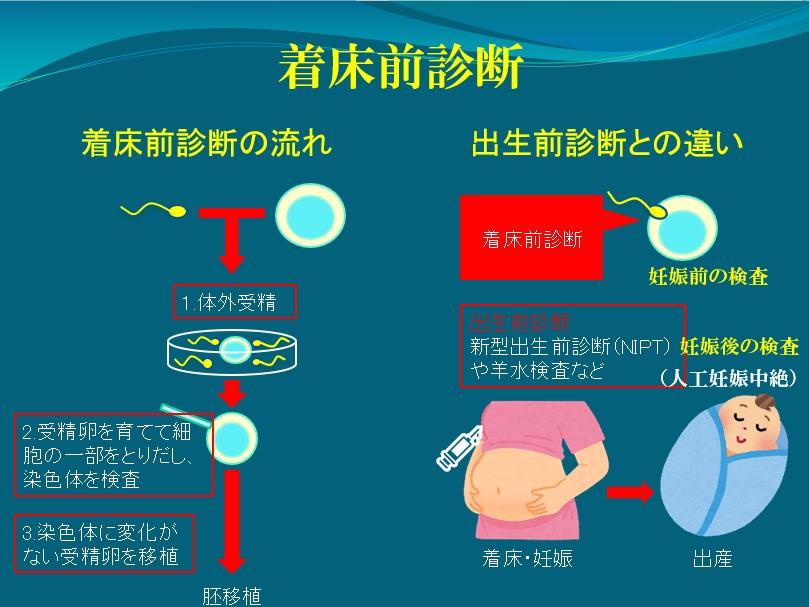
着床前遺伝子診断は受精卵の一部を採取して染色体を調べるので、体外受精を行うことが前提です。出生前診断は妊娠後の検査になるので、異常がなければそのまま妊娠継続、異常があれば場合によっては人工妊娠中絶となるので、着床前遺伝子診断とは根本が違います。
着床前遺伝子診断は最近になって呼び方が変わり、3種類に分かれました。そのうち、筋ジストロフィーなど重篤な遺伝性の病気を防ぐ目的のPGT-Mと、夫婦の染色体構造異常による習慣性流産の方が対象のPGT-SRはまとめてPGDと呼ばれて従来から行われていた検査です。そして、冒頭でもお伝えした、これから始まる着床前遺伝子診断がPGT-Aという検査です。
体外受精させて培養した胚の段階で染色体の数に異常がないかを調べるPGT-A(染色体異数性検査)。日本産婦人科学会によるPGT承認施設は全国68施設、九州8施設、熊本県では当院だけ承認されていて、正常な胚だけを移植することで流産を防止するのが目的です。
母体年齢が上がるのと比例して、流産率が高くなることはすでにご存知の通りです。卵子の質の低下や染色体異常の増加の主な原因は加齢によるもの。データで見ても、胚盤胞の染色体の数の異常発生率は35歳から急激に増えてきて38歳では50%、45歳では90%ですから、ほとんどの胚が染色体異常です。正常な受精卵を戻すことができれば流産率が下がりますが、そうでなければほぼ流産という悲劇が起こります。それを避けるための検査で、時間を節約し、身体的肉体的負担が減るというメリットがありますが、同時に、体外受精のリスクや胚生検による胚ダメージ、検査の正確性(偽陰性、偽陽性)などデメリットがあることも知っておいてください。